Вальгусная деформация — распространённое заболевание, известное также под несколькими другими именами. Доктора говорят о hallux valgus и вальгусном плоскостопии. Люди, не связанные с медициной, называют просто: «косточка» или халюс вальгус.
Патологию легко определить. С внутренней части стопы появляется утолщение в виде мозоли. Периодически оно болит и постепенно увеличивается в размере. Одновременно большой палец ноги начинает отклоняться в сторону второго пальца, в запущенных случаях перекрещивается с ним. Наряду с эстетическим несовершенством, возникает серьёзная проблема: невозможность использовать обувь, даже повседневную. Следующими этапами развития болезни становятся артриты и бурситы, невозможность самостоятельного передвижения.
Чаще всего первый палец деформируется у женщин, предпочитающих носить обувь на высоких каблуках (выше 4 см). Кроме того, это профессиональное заболевание балерин. Чрезмерные нагрузки дают о себе знать не сразу, а спустя время, когда исправить ситуацию уже сложно.

Хирургические методы лечения
Глобально все операции по удалению халюс вальгуса делятся на малоинвазивные и открытые. Малоинвазивные проводятся через небольшие разрезы на коже. В большинстве случаев даже нет необходимости накладывать швы. Восстановление проходит быстро и легко.
К открытым оперативным вмешательствам относятся три категории:
Манипуляции с мягкими тканями.
Пример — операция Мак-Брайда. Рассекаются мышцы и связки стопы. Кости не затрагиваются. Вмешательство эффективно при небольших деформациях, может быть выполнено в случае противопоказаний со стороны костно-суставной системы.
Остеотомия.
Осуществляется искусственный перелом плюсневой кости. Место перелома подбирает доктор. За счёт этого исправляется положение плюсны
Артродез.
Операция используется в запущенных стадиях вальгусной деформации, когда нужно вернуть физиологичную форму суставу.
Врач, из всех доступных ему методов оперативного вмешательства, подбирает тот, который лучше всего решает проблемы конкретного пациента.
Операция требует предварительной подготовки. Нужно получить результаты некоторых анализов. Среди них клинические и биохимические анализы крови и мочи, анализ крови с развёрнутой коагулограммой, анализы на инфекции, передающиеся через кровь. Назначают электрокардиографию, проводят рентгенографию стопы (обязательно в двух проекциях).
Если противопоказаний к операции по удалению халюс вальгуса не выявлено, согласовывается метод анестезии. Чаще вполне достаточно местного обезболивания.
Дистальная остеотомия
Самым распространённым хирургическим методом коррекции вальгусной деформации является дистальная остеотомия. Операция проходит в несколько этапов:
Первый этап
Экзостоэкзотомия или удаление «косточки». В незапущенных случаях этот этап может быть единственным. Через небольшой разрез кожи или даже без разреза, эндоскопически, удаляются сам экзостоз (косточка) и воспалённая суставная сумка.
Второй этап.
Дистанционная остеотомия. С помощью искусственного перелома выравнивается положение первой плюсневой кости. Место надлома скрепляется титановыми винтами. Они убираются спустя месяц, после того как кость полностью срастётся.
Третий этап.
Рассечение мышцы, отвечающей за отведение большого пальца.
Четвёртый, заключительный этап.
Закрепление большого пальца в физиологичном положении.
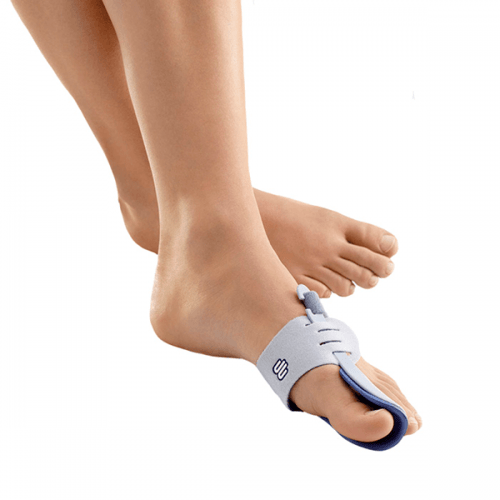
Хирургическое лечение халюс вальгуса: показания
Исправить положение большого пальца консервативными методами возможно в детском возрасте, когда костный скелет ещё формируется. Во всех остальных случаях поможет только операция. Основными показаниями являются:
- дискомфорт при ходьбе, обусловленный невыносимой болью;
- отклонение сустава на несколько десятков градусов;
- значительно выпирающая косточка, не дающая возможности носить обувь;
- нарушение позиции ступни, затрудняющее передвижение;
- отёк большого пальца;
- воспалительные проявления и другие осложнения халюс вальгуса.
Показания определяет доктор индивидуально для каждого пациента. Обычно хирургические методы применяются тогда, когда консервативные (обычные методы, без операции) становятся не эффективными.
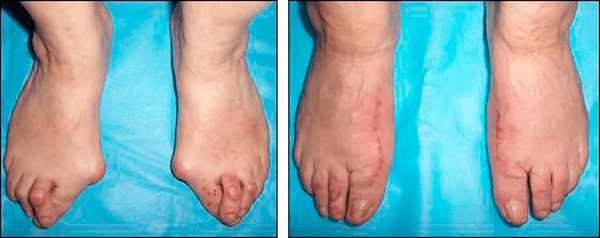
Противопоказания к операционному лечению
Оперативное вмешательство очень эффективно. К сожалению, имеется ряд противопоказаний, когда его выполнение невозможно:
- облитерирующий атеросклероз и другие тяжёлые заболевания периферических сосудов;
- диабетическая стопа (декомпенсированный сахарный диабет);
- заболевания органов кроветворения, нарушение свёртываемости крови;
- нарушения иннервации и кровоснабжения стопы любого происхождения;
- гнойные инфекции.
Мифы об операции по удалению халюс вальгуса
Среди людей существует множество мифов, касающихся хирургического избавления от «косточки». Развеем некоторые из них.
Нельзя делать операцию, если есть артрит и артроз. На самом деле, эти заболевания считаются относительными противопоказаниями. Операция возможна, просто врач будет относиться к вам с большим вниманием.
Бесполезно оперировать: косточка всё равно скоро вырастет. При качественно выполненном вмешательстве вероятность повторного развития вальгусной деформации стремится к нулю. Рецидивы возникают, но крайне редко.
Придётся долго сидеть без движения и носить гипс. Современные технологии дают возможность передвигаться самостоятельно уже через несколько часов после процедуры. Кости скрепляются специальными конструкциями, поэтому необходимости в гипсе нет.
Возможные осложнения
- Халюс вальгус лечение хирургическим методом одно из самых безопасных. Осложнения бывают крайне редко. Среди нежелательных последствий бывают:
- онемение пальцев вследствие повреждения нервных волокон;
- реакции гиперчувствительности (аллергия);
- нарушение объёма движений большого пальца;
- присоединение инфекции;
- тромбоз глубоких вен;
- расплавление головки плюсневой кости.
Как восстановиться после операции
Чрезвычайно важен восстановительный период после проведенной операции по удалению халюс вальгуса. Он составляет 4-6 месяцев. Подробные инструкции о том, как себя вести в период восстановления, даёт доктор.
Есть и общие моменты реабилитации, о которых необходимо знать всем пациентам.
Первый и второй день. Постельный режим. Передвигаться можно, но лучше не активничать. Рекомендуется держать ногу на возвышенности и изредка, если нет боли, шевелить пальцами.
Третий день. Можете начать потихоньку передвигаться. Важно подобрать удобный ортез и обувь, которая после операции должна быть специальной, снимающей нагрузку с прооперированной части стопы. В большинстве случаев используются туфли Барука (французский хирург, который их изобрел), разгружающие передний отдел стопы при ходьбе. В первое время, для привыкания, можно обеспечить себя дополнительной опорой в виде трости или костылей. Спустя три-пять дней они уже будут не нужны.
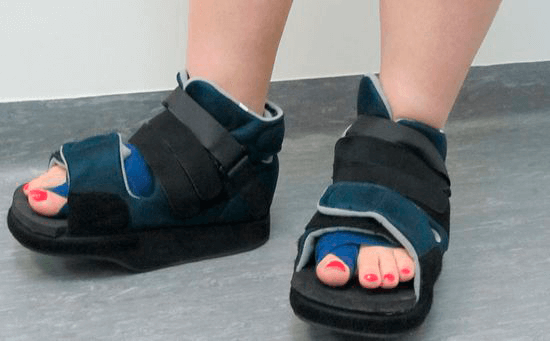
10-14 дней. Период докторского надзора. В случае серьёзной операции всё это время пациент может провести в клинике. Рекомендуются сеансы лечебной физкультуры и физиотерапии. Длительно находиться на ногах нежелательно.
Спустя 1-1,5 месяца отпадает надобность в ортезе, однако обувь после операции лучше использовать с подходящими ортопедическими стельками.
Спустя 2 месяца можно заниматься на велотренажёрах и плавать в бассейне.
До трёх месяцев может сохраняться отёк стопы и голеностопного сустава. В это время рекомендовано применять прохладные компрессы, носить компрессионный трикотаж.
Через 4-6 месяцев возможно передвигаться без ортеза, возобновлять занятия спортом, носить обувь на каблуке. Качественное восстановление и быстрая реабилитация требуют сделать выбор в пользу удобной широкой обуви. Не забывайте создавать комфортные условия своим ногам, чтобы неприятная ситуация не повторилась снова.
Стоимость операции по удалению халюс вальгуса
Точную стоимость операции рассчитывает доктор. Назвать конкретную цифру очень сложно — она варьируется от двадцати до восьмидесяти тысяч рублей. Это зависит от вида оперативного вмешательства, выбранного лечащим врачом (в соответствии со стадией заболевания и физиологическими особенностями пациента), вида анестезии, амбулаторного или стационарного пребывания, использованных материалов и инструментария. Чтобы цена была небольшой — приходите избавляться от вальгусной деформации своевременно, амбулаторно, с помощью малоинвазивного вмешательства.